Willkommen im deutschen Gesundheitswesen, das für seine Effizienz und qualitativ hochwertige Versorgung bekannt ist. In Deutschland basiert die Krankenversicherung auf dem solidarischen Prinzip, bei dem jeder in die Versicherung einzahlt, um im Krankheitsfall abgesichert zu sein. Allerdings gibt es auch Herausforderungen, wie lange Wartezeiten für bestimmte Fachärzte oder die Bewältigung der Bürokratie im Gesundheitssystem. In einigen Fällen werden leider auch Behandlungen durchgeführt, die entweder unzureichend oder unnötig sind. Oft besteht ein Dilemma zwischen der Behandlung von Patienten und der Profitmaximierung im Gesundheitswesen. Ein vielversprechender Ausblick für das deutsche Gesundheitssystem liegt in der zunehmenden Einführung von E-Health. Elektronische Gesundheitsdienste ermöglichen eine verbesserte Kommunikation zwischen Patienten und Ärzten sowie eine effizientere Verwaltung von medizinischen Daten. Dies kann die Zugänglichkeit und Qualität der Versorgung weiter verbessern. E-Health steht vor der Herausforderung, einen Spagat zwischen Datenschutz und Digitalisierung zu bewältigen. Medizinische Daten sind äußerst sensibel und persönlich. Der Schutz der Privatsphäre und die Vermeidung von Datenlecks oder Missbrauch sind von größter Bedeutung.
Die grundlegenden Komponenten des deutschen Gesundheitssystems
Das deutsche Gesundheitssystem basiert auf fünf grundlegenden Prinzipien. Erstens besteht eine Versicherungspflicht, was bedeutet, dass in Deutschland alle ansässigen Bürger verpflichtet sind, eine Krankenversicherung abzuschließen. Arbeitnehmer sind in der Regel in der gesetzlichen Krankenversicherung (GKV) versichert, solange ihr Einkommen die Versicherungspflichtgrenze nicht überschreitet. Selbständige und Beamte haben hingegen die Möglichkeit, sich privat zu versichern. Zweitens finanzieren sich sowohl die GKV als auch die private Krankenversicherung (PKV) über die Beiträge ihrer Mitglieder. Drittens beruht das deutsche Gesundheitssystem auf dem Solidaritätsprinzip. Das bedeutet, dass alle gesetzlich Versicherten unabhängig von ihrem Einkommen den gleichen Anspruch auf medizinische Versorgung haben. Viertens gilt das Sachleistungsprinzip, was bedeutet, dass gesetzlich Versicherte medizinisch behandelt werden, ohne in finanzielle Vorleistung treten zu müssen. Die Kosten für Behandlungen und Medikamente werden direkt zwischen den Leistungserbringern und den Krankenkassen abgerechnet. Schließlich besteht das Selbstverwaltungsprinzip im deutschen Gesundheitssystem. Der Staat gibt die Rahmenbedingungen vor und erlässt die entsprechenden Gesetze, während die Organisation und Ausgestaltung des Gesundheitswesens in gemeinsamer Verantwortung der Vertreter von Ärzten, Zahnärzten, Psychotherapeuten, Krankenhäusern, Krankenkassen und Versicherten liegt. Der Gemeinsame Bundesausschuss, in dem diese Akteure vertreten sind, verhandelt über den Leistungskatalog und die Vergütung. Das deutsche Gesundheitssystem finanziert sich über den Gesundheitsfonds, der die Beiträge der GKV-Mitglieder, der Arbeitgeber und der anderen Sozialversicherungsträger sowie einen Bundeszuschuss sammelt. Dieser Fonds stellt den Krankenkassen die benötigten Mittel zur Verfügung, um die Leistungen für ihre Versicherten zu finanzieren. [1]
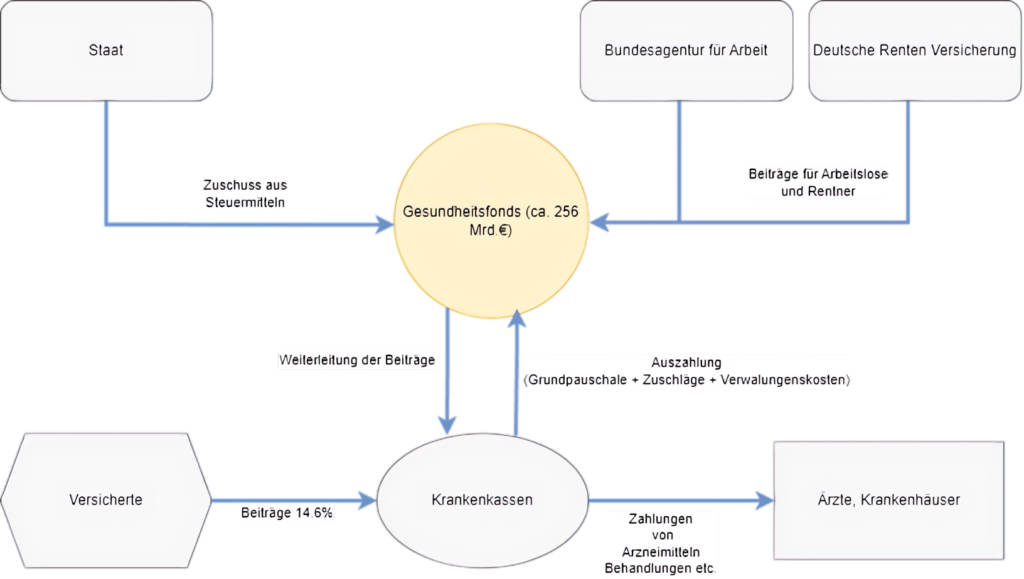
Abbildung 1- GKV Finanzierung über Gesundheitsfonds, eigene Illustration angelehnt an BMG
Probleme im Gesundheitssystem
Die Gesundheitsversorgung in Deutschland wird allgemein als gut angesehen, jedoch gibt es immer wieder Hinweise auf Mängel. Diese Mängel umfassen insbesondere die Qualität der Versorgung aufgrund von Pauschalzahlungen, den Fachkräftemangel sowie die kontroverse Frage des Datenschutzes, was wiederum zu einem langsamen Fortschritt der Digitalisierung im Gesundheitswesen führt.
Fallpauschalen
Ein Hauptproblem liegt in der Vergütung von Krankenhausleistungen, die auf diagnosebezogenen Fallpauschalen basiert. Krankenhäuser erhalten eine Pauschalzahlung pro Patienten, die von der Diagnose und bestimmten medizinischen Leistungen abhängt. Dieser Anreiz zur Kostensenkung birgt erhebliche Gefahren für die Versorgungsqualität, da Krankenhäuser dazu neigen, Personal einzusparen, was sich negativ auf die Behandlungsqualität auswirkt. [2] Eine Untersuchung der Bertelsmann-Stiftung hat gezeigt, dass die Anzahl der Knieoperationen mit einer höheren Vergütung zunahm. [3] Dies führt zu einer Situation, in der einerseits eine Überversorgung mit teilweise unnötigen Behandlungen besteht, während andererseits eine Unterversorgung vor allem in der Pflege auftritt. Patienten sind auch zunehmend belastet wie zum Beispiel durch frühzeitige Entlassungen. Dies führt oft zu einer Überlastung des familiären Umfelds oder zu einer Selbstversorgung der Patienten. Ärzte und Krankenhäuser befinden sich in einem Spannungsfeld zwischen medizinischem Handeln und wirtschaftlichen Zwängen. Darüber hinaus sind Krankheitsbilder oft zu komplex, um angemessen durch die begrenzten Abrechnungsmöglichkeiten des Systems erfasst zu werden, wodurch finanzielle Verluste entstehen können. Krankenhäuser stehen unter Druck, die Kosten für die Behandlung nicht über die erstatteten Fallpauschalen hinaus zu erhöhen. Nicht immer ist das auch mit einer optimalen Versorgung der Patienten vereinbar. Beispielsweise würde ein Teil der Behandelten mehr von Zeit für Beobachtungen und ausführlicheren Gespräche profitieren als von möglichst vielen teuren Behandlungen. Aktuell werden im Zweifelsfall jedoch eher finanziell profitable Maßnahmen ausgeführt oder unrentable vermieden, auch wenn gerade das nicht das Beste für den Patienten ist. [2, 3]
Profit gegen Gesundheit
Gesundheit für alle wird zugunsten hoher Gewinne vernachlässigt. Menschen mit seltenen oder unerforschten Krankheiten haben oft keinen Zugang zu angemessenen Medikamenten. Universitäten oder kleine Biotech-Start-ups, die Forschung betreiben können, sind in der Regel auf Drittmittel angewiesen. Doch diese Unternehmen werden häufig vor der Vermarktung von großen Pharmakonzernen aufgekauft, die Milliarden investieren, um ihre eigenen Namen damit zu schmücken. Die Pharmabranche ist von einer Monopolisierung geprägt, wodurch immer weniger Unternehmen an der Medikamentenversorgung teilnehmen. Dies führt dazu, dass neue und wirksame Therapien für die Arbeitenden unbezahlbar sind, während die Kapitalisten auf Kosten derer Profit machen. Ein weiteres Problem ist die Nichtlieferung von Medikamenten durch die Pharmakonzerne, wenn Staaten niedrigere Preise verlangen. Dies führt dazu, dass Menschen keinen Zugang zu lebenswichtigen Medikamenten haben. Die Umverlagerung der Medikamentenproduktion in Schwellenländer hat die Lieferketten anfälliger gemacht, insbesondere in Krisenzeiten. Die Arbeitsbedingungen in den Fabriken sind schlecht, die Produktion ist konzentriert, und die Umweltauswirkungen sind gravierend. [4]
Fachkräftemangel
Nicht erst seit der Corona-Pandemie klagen Kliniken und Ärzte über einen akuten Fachkräftemangel. Schon seit vielen Jahren fehlt der Nachwuchs in Krankenhäusern und Praxen. Aufgrund des demografischen Wandels nimmt der Druck auf die Healthcare-Branche zu. Eine Studie von PwC prognostiziert, dass im Jahr 2035 knapp 1,8 Millionen Fachkräfte in der Pflege fehlen werden. [5] Der Ärzte- und Fachkräftemangel zwingt zu einem Umbau des bestehenden Systems paralleler stationärer und ambulanter Versorgung. Im Jahr 2030 wird es deutlich weniger ärztliche Einzelpraxen geben, aber auch weniger Kliniken. Beide werden insbesondere in ländlichen Gebieten durch Medizinische Versorgungszentren (MVZ) ersetzt. [5] Bislang wurde vor allem durch das Anwerben von Fachkräften im Ausland gegengesteuert. Fehlt weiterhin Pflegepersonal werden Patienten in Krankenhäusern und Pflegeeinrichtungen bald nicht mehr fachgerecht versorgt werden können. Durch die Umstellung auf E-Health könnte dem demografischen Wandel etwas entgegengewirkt werden. [6]
Datenschutz
Die Digitalisierung des Gesundheitswesens bringt viele Vorteile mit sich. Allerdings fragen sich viele Patienten zum wichtigen Thema Datenschutz: Sind meine Daten in der Praxis wirklich sicher? In Deutschland regeln das E-Health-Gesetz aus dem Jahre 2016 und das 2019 in Kraft getretene Digitale-Versorgung-Gesetz (DVG) die Umsetzung der Digitalisierung im Gesundheitswesen. [7] Der European Health Data Space (EHDS) wird jedoch von der European Digital Rights Initiative (EDRi) heftig kritisiert, da er die ärztliche Schweigepflicht und den Schutz der Privatsphäre der EU-Bürger untergraben würde. [8.1] Versicherungsunternehmen, die Pharmaindustrie und große Technologieunternehmen wie Google und Apple warten nur darauf, Zugang zu den Gesundheitsdaten der Europäer zu erhalten. Aktivisten warnen, dass zentrale Datenpools die raffiniertesten Cyberkriminellen anziehen würden. [8] Die Pseudonymisierung und Anonymisierung der Daten reichen nicht aus, da Gesundheitsdaten so spezifisch sind, dass sie leicht reidentifiziert werden können. Diese Daten müssen mit den höchsten Sicherheitsstandards geschützt werden. Eine Opt-out-Regelung, die vom EU-Parlament in Betracht gezogen wird, ist keine angemessene Lösung. [9] Der Ansatz des Widerspruchs würde den Patienten eine unangemessene Last des Wissens, des Verstehens und der Entscheidungsfindung auferlegen. Eine Health-Cloud wird bereits in Baden-Württemberg mit sechs Uni-Kliniken und Pharmaunternehmen entwickelt, bei der ein Opt-out oder die Rückverfolgbarkeit der Daten auf individuelle Personen keine Rolle spielen. [9] Ein weiteres Beispiel liefert die Universitätsmedizin Berlin, die Universität hat ein Forschungsdatenportal mit 20 Uni-Kliniken aufgebaut, das eine Art kleiner EHDS ist. Laborwerte von Patienten mit seltenen Krankheiten können beispielsweise angefragt werden. Mit solchen Verfahren könnte die Industrie neue Arzneimittel schneller und kostengünstiger erforschen. Onkologische Daten werden bereits geschützt weitergegeben. [7]
Digitalisierung des Gesundheitssystems
Die Digitalisierung im Gesundheitssektor entwickelt sich rasant, mit digitalen Produkten, dem Einzug von Künstlicher Intelligenz und Innovationen in Bereichen wie Pflege, Medizin, Gentherapie und Nanotechnologie. Diese Fortschritte bringen jedoch auch strenge IT-Sicherheitsbestimmungen mit sich, da sie sensible Gesundheitsdaten berühren und die Therapie beeinflussen können.
IT-Sicherheit
Die IT-Sicherheit im Gesundheitswesen gilt als besonders problematisch, da es direkte Auswirkungen auf die Gesundheit der Menschen haben kann und sie somit ein Teil der kritischen Infrastruktur Deutschlands sind. Im Folgenden werden verschiedene Faktoren beschrieben, die die IT-Sicherheit maßgeblich betreffen und beeinflussen [10]:
- Bedrohung von Menschenleben: Der Ausfall der IT in einer Klinik kann dazu führen, dass keine Patienten mehr aufgenommen werden können und Operationen verschoben werden müssen. Wenn Angriffe Beatmungsgeräte auf einer Intensivstation betreffen, können Patienten innerhalb von Minuten sterben.
- Spezifische Regularien: Die Bedrohung der IT-Sicherheit im Gesundheitswesen betrifft auch den Schutz hoch vertraulicher Gesundheitsdaten. Es gibt spezifische Regularien für Betreiber von Gesundheitseinrichtungen und Hersteller von Medizinprodukten, die eingehalten werden müssen.
- Mangelnde Investitionen: In Gesundheitseinrichtungen wird oft zu wenig Geld in die IT investiert. Dies führt dazu, dass das IT-Personal unzureichend ausgebildet und unterbesetzt ist. Zudem schwächen unzureichende IT-Infrastrukturen und ein hoher Grad an Outsourcing die IT-Sicherheit.
- Unverantwortliches Verhalten der Hersteller: Auch die Hersteller von IT-Systemen und Medizingeräten tragen zur mangelnden IT-Sicherheit bei. Zu den Defiziten gehören historisch gewachsene Systemarchitekturen, ein fehlendes Verständnis für die Bedrohung der IT-Sicherheit und ein mangelnder Wille, IT-Security systematisch zu analysieren und zu verbessern. Hersteller sollten nicht nur Verantwortung für ihre eigenen Produkte übernehmen, sondern auch für deren Einsatz in einem Kliniknetzwerk.
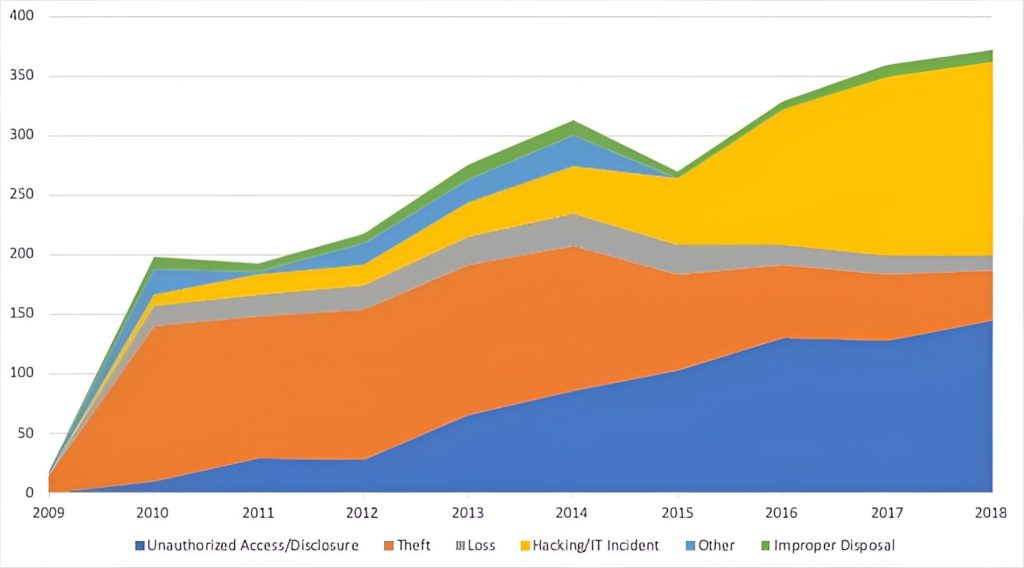
Abbildung 2: Der Anteil der Breaches durch „Hacking/IT Incident“ hat über die Jahre kontinuierlich zugenommen. Dafür gibt es weniger klassische Diebstähle. (Daten: Januar 2009 bis Mai 2019) [10]
Im Gesundheitswesen gibt es zahlreiche Beispiele für Verletzungen der IT-Sicherheit:
Medizintechnikhersteller zeigen oft mangelnde Sicherheitsstandards und ignorieren Risikomanagement- und Sicherheitsrichtlinien. Es wurden Schwachstellen in Infusionspumpen und anderen Medizingeräten festgestellt, die Angriffe ermöglichen. [11] Krankenkassen sind ebenfalls gefährdet und können Opfer von Datendiebstahl und Erpressung werden. Krankenhäuser sind häufig unzureichend geschützt und werden zum Ziel von Cyberangriffen. Beispiele sind der Locky-Virus, der mehrere Kliniken lahmlegte, und der WannaCry-Angriff auf das britische NHS [12][13]. Statistiken zeigen einen Anstieg von IT-Sicherheitsvorfällen im Gesundheitswesen, einschließlich Datenlecks durch Hacking. Nachlässigkeit von Krankenhäusern und Praxen führt zu Datenlecks, wie beispielsweise das ungeschützte Veröffentlichen von radiologischen Bilddaten im Internet [14]. Das ECRI-Institute hat verschiedene IT-Sicherheitsgefahren identifiziert, die Patienten gefährden können, darunter Ransomware-Angriffe, unsachgemäße Gerätereinigung und fehlerhafte Alarmierungssysteme. [15] Diese Beispiele verdeutlichen die Bedeutung der IT-Sicherheit im Gesundheitswesen und die Notwendigkeit, angemessene Schutzmaßnahmen zu ergreifen, um Patienten und ihre Daten zu schützen.
Wie wird IT-Sicherheit gewährleistet?
Um Angriffe zu vermeiden und eine sichere IT-Umgebung zu gewährleisten, sollten bestimmte Maßnahmen ergriffen werden. Dazu gehört die physische Absicherung von Informatikservern und -räumen, um den Zugang zu kontrollieren und Manipulationen zu verhindern. Regelmäßige Datensicherungen sind entscheidend, um Datenverluste zu vermeiden. Unternehmen sollten Verantwortlichkeiten präzise definieren und einen Datenschutzbeauftragten benennen. IT-Sicherheitskonzepte sollten entwickelt werden, um potenzielle Risiken zu identifizieren und Notfallpläne zu erstellen. Die Definition von Benutzerkreisen und Netzwerkbereichen ist ebenfalls wichtig, um Zugriffsrechte zu beschränken. Schwachstellen sollten regelmäßig von Experten überprüft werden, um potenzielle Sicherheitslücken zu identifizieren. Externe Tester werden empfohlen, um Unabhängigkeit und professionelle Expertise zu gewährleisten. Indem diese Schritte befolgt werden, können Unternehmen ihre IT-Umgebung sicherer machen und potenzielle Angriffe verhindern. [16]
Telematikinfrastruktur
Die Telematikinfrastruktur (TI) ist ein geschlossenes Netzwerk, das Ärzte, Zahnärzte, Psychotherapeuten, Krankenhäuser, Apotheken, Krankenkassen und andere Akteure im deutschen Gesundheitswesen miteinander verbindet. Sie ermöglicht den Austausch von Patienten- und Abrechnungsdaten. Die TI besteht aus verschiedenen Komponenten. Um Zugriff auf die TI zu erhalten, benötigen Arztpraxen, Krankenhäuser und Apotheken einen Konnektor. Dieser stellt eine sichere Verbindung zum VPN-Netzwerk her, über das Dokumente sicher empfangen und versendet werden können. Durch den elektronischen Heilberufsausweis (eHBA) kann sich der Arzt innerhalb der TI identifizieren und die nötigen Berechtigungen erhalten, um neue Dokumente zu erstellen, vorhandene Dokumente zu ändern oder zu lesen. Auch jede Arztpraxis, jedes Krankenhaus und jede Apotheke muss sich in der TI identifizieren können, und zwar mithilfe der Institutionskarte (SMC-B). Die elektronische Gesundheitskarte (eGK) der gesetzlich Versicherten wird ebenfalls zur Authentifizierung innerhalb der TI verwendet. [17] Die Datenübertragung innerhalb der TI erfolgt verschlüsselt, um die Sicherheit und Vertraulichkeit der Informationen zu gewährleisten. Dies geschieht mithilfe von Verschlüsselungsalgorithmen, die sicherstellen, dass die Daten nur von autorisierten Empfängern gelesen werden können. Um den reibungslosen Austausch von Daten zwischen den verschiedenen Systemen zu ermöglichen, werden einheitliche Datenaustauschstandards verwendet. Insgesamt befindet sich die TI im deutschen Gesundheitswesen weiterhin im Ausbau und spielt eine zentrale Rolle bei der Digitalisierung des Systems. [18]

Abbildung 3- Darstellung der Komponenten der TI [18]
Cybersicherheit
Die Krankenversicherungen spielen eine zentrale Rolle bei der Speicherung und Bereitstellung von verschlüsselten Patientendaten über die Telematik-VPN. Es bleibt offen, ob für die Speicherung solch sensibler Daten auf externe Lösungen zurückgegriffen werden kann und ob dies die Datenschutz- und Cybersicherheitsanforderungen erfüllt. Die gematik als Telematik-Anbieter hat keine Server zur Speicherung von Patientendaten. Die Verarbeitung personenbezogener Daten erfolgt auf den Geräten der Gesundheitsdienstleister. Die Frage nach der Zuschreibung von Verantwortlichkeiten im Falle von Datenlecks oder unautorisiertem Zugriff ist noch ungeklärt und hängt von weiteren Entwicklungen, wie dem Einsatz von Cloud-Lösungen für Arztpraxen, ab. Auch die Zuweisung von Zugriffsrechten über Smartphone-Apps kann komplex sein, insbesondere wenn vertrauenswürdige Terminals in Arztpraxen fehlen. Insgesamt sind die Endgeräte der Patienten und die Nutzer selbst das schwächste Glied in der Telematik-Sicherheitskette. [18]
Differential Privacy
Differential Privacy ist ein Konzept, das darauf abzielt, aus einem vorhandenen Datensatz Informationen über eine bestimmte Personengruppe zu gewinnen, ohne dabei individuelle Informationen preiszugeben. Es basiert auf einer mathematischen Definition von Privatsphäre und stellt sicher, dass die Daten einzelner Personen keinen Einfluss auf die Ergebnisse von Abfragen zu größeren Datensätzen haben. Bei der Verwendung von Differential Privacy werden häufig Machine-Learning-Modelle mit den gesammelten Daten trainiert, um beispielsweise Krebserkrankungen frühzeitig zu erkennen. Um sensible medizinische Daten zu schützen, müssen sie anonymisiert werden, indem persönlich identifizierbare Merkmale entfernt werden. Jedoch reicht dies allein nicht aus, da durch die Kombination von scheinbar unbedeutenden Merkmalen Rückschlüsse auf Individuen gezogen werden können. Daher wird den Daten Rauschen hinzugefügt, um kontrollierten Zufall bei der Beantwortung von Abfragen einzuführen. [19] Apple ist ein namhafter Anwender von Differential Privacy und nutzt es, um die Privatsphäre der Nutzer seiner Dienste zu schützen. Dies wird erreicht, indem Gerätekennungen und andere persönliche Informationen aus den Daten entfernt werden. [20] Differential Privacy kann helfen, die Qualität der medizinischen Forschung und Entwicklung zu verbessern, indem es den Zugriff auf große, vielfältige Datensätze ermöglicht, ohne die Privatsphäre der Einzelpersonen zu gefährden.
Gesundheitsreformen
Elektronische Patientenakte
Die Telematikinfrastruktur im deutschen Gesundheitswesen, insbesondere die elektronische Patientenakte (ePA), soll die Patientenversorgung verbessern. Durch eine verbesserte Datenverfügbarkeit soll die persönliche medizinische Behandlung zukünftig optimiert werden. Die Zeit, die normalerweise für die Informationsbeschaffung aufgewendet wird, soll nun effektiver für die eigentliche Behandlung genutzt werden. Darüber hinaus können Doppeluntersuchungen vermieden werden, was sowohl Patienten als auch Ärzte entlastet. Die ePA soll den Patienten ermöglichen, ihre medizinischen Unterlagen an einem Ort digital zu speichern und für die Behandlung verfügbar zu machen. Die ePA wird schrittweise eingeführt und erweitert, wobei in der ersten Stufe vor allem das Hochladen von Dokumenten möglich ist. In zukünftigen Stufen werden differenziertere Zugriffsberechtigungen, die Speicherung von Impfausweisen und eRezepten sowie die Freigabe von Daten für die Forschung eingeführt. [21]
IT-Sicherheit
Kurz vor der Einführung der elektronischen Patientenakte (ePA) wurden gravierende Sicherheitslücken beim Anschluss der Konnektoren entdeckt, wie IT-Sicherheitsexperten berichten. Etwa 200 Konnektoren waren über das Internet erreichbar und konnten leicht gefunden werden. In etwa 30 Fällen hätten Hacker vortäuschen können, eine Arztpraxis zu sein, und so Zugriff auf alle Patientenakten ohne Passwortschutz erhalten. Dadurch hätten sie Zugriff auf sensible Informationen wie Arztbriefe, Diagnosebefunde und Röntgenbilder gehabt, was eine umfassende Krankheitsgeschichte der Patienten darstellt. Zudem wurden Sicherheitslücken in der TK-App für die ePA entdeckt, die es ermöglichten, Zip-Dateien hochzuladen, obwohl dies verboten sein sollte. [22] Am 25. April 2023 wurde ein Cyber-Angriff auf den IT-Dienstleister Bitmarck entdeckt, woraufhin interne IT-Systeme gezielt abgeschaltet wurden. Dies führte zu vorübergehenden technischen Störungen und Einschränkungen im Tagesgeschäft der von Bitmarck betreuten gesetzlichen Krankenkassen. Die betroffenen Krankenkassen waren telefonisch nicht erreichbar, und Ärzte konnten keine eAU oder elektronische Arztbriefe an diese Krankenkassen senden. [23] Dabei ist zu beachten, dass wir uns noch am Anfang der Digitalisierung befinden und die flächendeckende Einführung der elektronischen Patientenakte (ePA) für gesetzlich Krankenversicherte erst für das Jahr 2024 geplant ist.
Krankenhausreform
Eine Regierungskommission unter der Leitung von Bundesgesundheitsminister Karl Lauterbach hat Vorschläge für eine umfassende Reform der deutschen Krankenhausversorgung vorgelegt. Die Vorschläge beinhalten drei Hauptpunkte. Die Reform beabsichtigt, die Bedeutung der Fallpauschalen zu verringern und stattdessen verstärkt mit Vorhaltekosten zu arbeiten. Die Vorhaltekosten beziehen sich auf die finanziellen Mittel, die erforderlich sind, um den Betrieb einer medizinischen Einrichtung rund um die Uhr aufrechtzuerhalten. Dies umfasst unter anderem die Kosten für Personal, medizinische Geräte und den Betrieb von Notaufnahmen. Der zweite Aspekt der Krankenhausreform ist die Einführung eines Levelsystems für Krankenhäuser. Dabei sollen die klinischen Einrichtungen in verschiedene Stufen eingeteilt werden, die sich nach dem Umfang der angebotenen Versorgung richten. Jedes Level würde einheitliche Standards in Bezug auf medizinische Geräte, Personal und Räumlichkeiten festlegen. Der letzte Punkt ist die Einführung von spezifischen Leistungsgruppen als eine weitere Maßnahme der Krankenhausreform. Dabei sollen die medizinischen Fachbereiche in genau definierte Gruppen unterteilt werden. Für jede Leistungsgruppe würden spezifische Anforderungen festgelegt werden, um sicherzustellen, dass die erforderliche Expertise, Ausstattung und spezialisiertes Personal für die jeweilige Behandlung vorhanden sind. Behandlungen könnten dann nur noch abgerechnet werden, wenn die entsprechende Leistungsgruppe im Krankenhaus erfüllt wird. Insgesamt zielt die geplante Krankenhausreform darauf ab, durch die Reduzierung der Fallpauschalen, die Einführung eines Levelsystems und die Unterteilung in Leistungsgruppen die bestehenden Probleme im Gesundheitssystem anzugehen und die medizinische Versorgung zu verbessern. Sanktionen sind vorgesehen, wenn Krankenhäuser die festgelegten Vorgaben nicht erfüllen. Dennoch bleibt abzuwarten, wie sich die Reform auf die medizinische Landschaft und die Verfügbarkeit von Krankenhäusern auswirken wird. [24, 25]
E-Health – Wo steht Deutschland im Vergleich?
Im Benchmarking von 2007 konnte sich Deutschland im oberen Mittelfeld platzieren. Es wurden Daten zur elektronischen Speicherung und Übermittlung von Patientendaten, sowie zur allgemeinen Nutzung von Informations- und Kommunikationstechnologie (IKT) in der Praxis und im Kontakt mit Patienten untersucht. [18] In den folgenden Jahren blieb Deutschland im europäischen Vergleich im Mittelfeld oder erreichte nur den Durchschnitt. Herausforderungen bestanden in der IKT-Infrastruktur, Anwendungen von E-Health, dem Austausch von elektronischen Patientendaten und Datenschutz. Deutschland erreichte bei einigen Anwendungen Ergebnisse unter dem europäischen Durchschnitt. [18] In den neueren Studien aus den Jahren 2018 und 2020 verschlechterte sich die Position Deutschlands weiter. Je nach Studie wurde Deutschland entweder zu den mäßig fortgeschrittenen Ländern oder zu den Schlusslichtern gezählt. Es gab sowohl Anwendungen, bei denen Deutschland über dem europäischen Durchschnitt lag, als auch solche, bei denen Deutschland schlechtere Ergebnisse erzielte. Seit 2018 wurden jedoch Gesetzesinitiativen angestoßen, die zu Veränderungen in der E-Health-Landschaft führten und führen sollen. [18]
Estland als Paradebeispiel
Estland hat bereits früh beeindruckende Ergebnisse erzielt: digitale Anwendungen wie das E-Rezept, ein nationales Gesundheitsinformationsportal und Videosprechstunden existieren in Estland bereits seit den 2010er Jahren. Das estnische Gesundheitsinformationsaustauschnetzwerk (ENHIS) ist seit 2009 flächendeckend ausgebaut und erfasst die gesamte Krankengeschichte der Bevölkerung. Die Digitalisierungsstrategien und rechtlichen Regelungen in Estland zielen darauf ab, das Gesundheitssystem zu einer partizipativen, präventiven und persönlichen Versorgung zu reformieren. Datenschutz und -sicherheit werden nicht als Hindernisse betrachtet, sondern es wurden Regelungen eingeführt, um patientenbezogene Daten im ENHIS zu de-identifizieren und Patienten zu Eigentümern ihrer Gesundheitsdaten zu machen. Patienten haben Zugriff auf ihre gespeicherten Daten, können kontrollieren, welche Ärzte darauf zugreifen können, und haben Zugriff auf Protokolle über den Zugriff auf ihre Daten. Ihr Strategieplan zielt darauf ab, bis 2025 ein gut koordiniertes Netzwerk von E-Health-Lösungen aufzubauen. Dabei legt Estland besonderen Wert auf hohe Qualität der Gesundheitsinformationen, die Schaffung einer Gesundheitsdateninfrastruktur, individuelle und personalisierte Medizin, effektives Fallmanagement, Zusammenarbeit zwischen Einrichtungen, Effektivität von Gesundheitsdienstleistungen, verbesserte Analysekapazitäten und Remote-Services.
Durch die Möglichkeit, ihre Produkte und Services sowohl in Estland als auch auf ausländischen Märkten zu testen, trägt diese Initiative zur Weiterentwicklung der E-Health-Infrastruktur weltweit bei. [18]
E-Health als Zukunftslösung?
E-Health, der Einsatz digitaler Technologien und Informations- und Kommunikationstechnologien (IKT) im Gesundheitssektor, wird als vielversprechende Zukunftslösung angesehen, um die aktuellen Probleme im Gesundheitswesen zu bewältigen. Durch Telemedizin können Patienten medizinische Beratung und Diagnosen erhalten, ohne physisch zu einer Arztpraxis gehen zu müssen. Es besteht jedoch die Frage, wie virtuelle Gesundheitsdienste weiter verbessert werden können, um eine hochwertige und sichere Fernbehandlung zu ermöglichen und die Interaktion zwischen Arzt und Patient zu optimieren. Dazu gehört die Verbesserung der Kommunikationswerkzeuge, die Implementierung robuster Datenschutzmaßnahmen und die Gewährleistung einer zuverlässigen Konnektivität für nahtlose virtuelle Konsultationen. Ein weiterer wichtiger Bereich ist die Nutzung von künstlicher Intelligenz (KI) bei der Diagnosestellung. KI-gestützte Diagnoseverfahren haben das Potenzial, die Genauigkeit und Effizienz bei der Erkennung von Krankheiten zu verbessern. Die Frage besteht darin, wie KI-Algorithmen weiterentwickelt werden können, um komplexe medizinische Bilder wie Röntgenaufnahmen oder MRT-Scans effektiv zu analysieren und präzise Diagnosen zu erstellen. Die umfangreiche Sammlung von Gesundheitsdaten ermöglicht die personalisierte Medizin, bei der individuelle Risiken und Bedürfnisse berücksichtigt werden. Die Frage besteht darin, wie Big Data-Analysen dazu beitragen können, Krankheiten frühzeitig zu erkennen und Behandlungen maßgeschneidert anzupassen, während gleichzeitig die Privatsphäre und Datensicherheit gewährleistet werden. Immer mehr Menschen nutzen Wearable-Geräte wie Fitness-Tracker oder smarte Uhren, um ihre Gesundheit und Fitness zu überwachen. Die Integration dieser Geräte in das Gesundheitssystem könnte kontinuierliche Echtzeitdaten für die Diagnose und Behandlung bereitstellen. Dabei besteht dennoch weiterhin die Frage, wie diese Geräte nahtlos in das Gesundheitssystem integriert werden können und wie IoT-Technologien genutzt werden können, um eine vernetzte Gesundheitsinfrastruktur zu schaffen. Fortschritte in der Robotik eröffnen Möglichkeiten für ferngesteuerte chirurgische Eingriffe, insbesondere in ländlichen Gebieten oder in Notfällen, in denen Spezialisten nicht vor Ort sind. Fraglich ist, wie Telechirurgie-Systeme weiterentwickelt werden können, um eine präzise und sichere Durchführung von Operationen zu gewährleisten und Hürden wie die Latenzzeit zu überwinden. Mit der zunehmenden Nutzung von E-Health-Technologien ergeben sich auch ethische und datenschutzrechtliche Fragen. Allerdings muss hierbei eine einheitliche Lösung gefunden werden, wie wir sicherstellen können, dass die Patientendaten sicher und vertraulich behandelt werden und der Zugang zu E-Health-Diensten gerecht gestaltet wird. Dies erfordert klare Richtlinien und Maßnahmen, um die Sicherheit und Vertraulichkeit der Daten zu gewährleisten und sicherzustellen, dass der Zugang zu E-Health-Diensten für alle zugänglich ist. Diese spekulativen Betrachtungen und Forschungsfragen sollen dazu ermutigen, über die aktuellen Entwicklungen von E-Health hinauszudenken und mögliche Zukunftsszenarien zu erforschen. Eine kritische Auseinandersetzung mit diesen Themen kann den Weg für innovative Lösungen ebnen und das volle Potenzial von E-Health ausschöpfen, um die aktuellen Probleme im Gesundheitswesen anzugehen und eine bessere Versorgung für alle zu ermöglichen.


Leave a Reply
You must be logged in to post a comment.